歩行や日常生活に何らかの障害をきたしてしまう状態

ロコモティブシンドロームとは、日本整形外科学会が2007年に「運動器の障害のために移動機能の低下をきたして要介護になっているか、要介護になる危険の高い状態」として提唱した用語です。
日本整形外科学会のホームページでも略称はロコモです、と記述されているため、ロコモという用語で広く認知されるようになってきました。
運動器というのは、骨や筋肉、関節、靱帯など人の体を動かすのに必要な組織や器官のことです。
運動器のいずれか、あるいは複数に障害が起こり、歩行や日常生活に何らかの障害をきたしている状態が、ロコモティブシンドロームです。
バランスがとりづらくなり歩行が不安定となっている方、ふんばる力が弱くなり転倒のリスクが高くなっている方、骨粗しょう症や膝・腰の痛みが原因で移動が難しくなっている方など、広い範囲を含む用語です。
介護が必要になる原因の隠れ1位!
厚生労働省の国民基礎調査(2019年)によれば、介護が必要となる原因は、多い順に次のようになっています。
- 認知症:18%
- 脳血管疾患(脳卒中):16%
- 高齢による衰弱:13%
- 骨折・転倒:13%
- 関節疾患:13%
このうち第3位~第5位の「高齢による衰弱」「骨折・転倒」「関節疾患」はみなロコモティブシンドロームの概念に含まれるものと考えられるため、介護が必要になる原因全体の、実に4割近くを占めることになります。
フレイル、サルコペニアとの違いは?
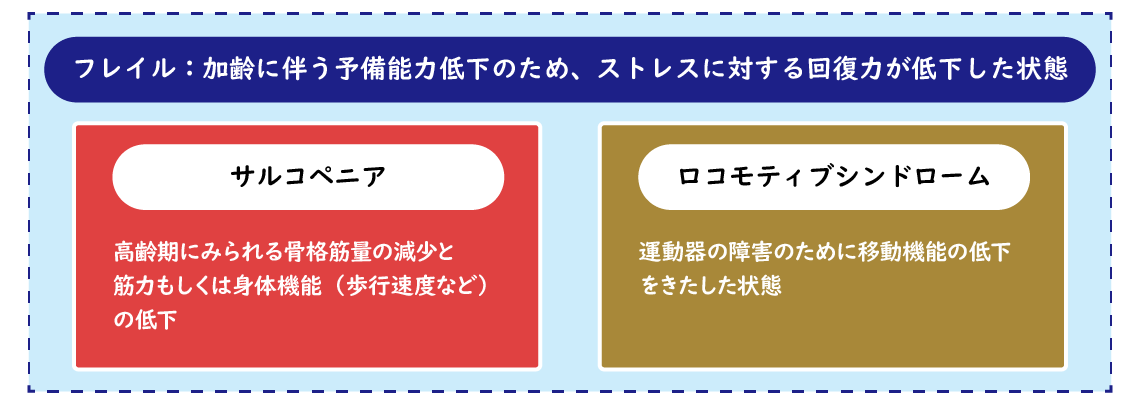
要介護になる危険がある状態を示すという意味で、似た用語に「フレイル」「サルコペニア」があります。
フレイルは、生理的予備能が低下することで脆弱となった状態とされ、筋力の低下など身体的な問題だけではなく、認知機能障害などの精神・心理的問題、ひとり暮らしやお金の問題など、社会的問題も含めた考え方です。
サルコペニアは、加齢に伴い筋肉量が減少する状態を指す用語です。
活動量や栄養摂取の減少、全身的な病気などがサルコペニアの原因となります。
それぞれ重複する部分もあるフレイル、サルコペニア、ロコモティブシンドロームですが、フレイルは身体的問題以外も含む、包括的な考え方といえます。
サルコペニア、ロコモティブシンドロームはその一部で、身体的問題に着目した用語と捉えることもできますが、サルコペニアは筋肉量の減少をきたすような重い状態であるのに対し、ロコモティブシンドロームは膝や腰の痛み、しびれなど比較的軽症の方まで含む概念であるといえます。
ロコモティブシンドロームはどうやって診断する?まずはチェックから
ロコモティブシンドロームは、病状が進行する前に発見することが重要です。
最近少しつらくなってきたけど、まだまだ生活できるから病院に行く必要はないな、と考えている方。
まずは自分の状態を把握するために、次のロコチェックから始めて下さい。
ロコチェック
ロコチェックは、ロコモティブシンドロームの可能性がある方を簡単に見つけるための、7つの質問票です。
- 片脚立ちで靴下がはけない
- 家の中でつまずいたりすべったりする
- 階段を上がるのに手すりが必要である
- 家のやや重い仕事が困難である (掃除機の使用、布団の上げ下ろしなど)
- 2kg程度の買い物をして持ち帰るのが困難である (1リットルの牛乳パック2個程度)
- 15分くらい続けて歩くことができない
- 横断歩道を青信号で渡りきれない
以上7つの項目のうち、1つでもあてはまればロコモの心配があります。
該当項目がある方は、次のロコモ度判定テストへ進みましょう。
ロコモ度判定テスト
ロコモティブシンドロームは移動能力の低下が軽い状態から、重い状態まで広く含む概念であるため、「ロコモ度」という重症度の指標が定められています。
当初はロコモ度1と2のみだったのですが、より症状が重く投薬や手術などの医療が必要な方を見極めるため、ロコモ度3が2020年に新しく設定されました。
| ロコモ度1 | 移動機能の低下が始まっている状態 |
|---|---|
| ロコモ度2 | 移動機能の低下が進行している状態 |
| ロコモ度3 | 移動機能の低下のため社会参加が制限されている状態 |
ロコモ度は、立ち上がりテスト、2ステップテスト、ロコモ25の3つのテストを使用して判定します。
立ち上がりテストでは、40,30,20,10cmの高さの台に座り、両脚または片脚でそこから立ち上がれるかどうかのテストです。
もし両脚で40cmの台から立つことができなければ、ロコモ度3です。
両脚で20cmの台から立ち上がることができなければロコモ度2、20cmから立つことができるが、片脚で40cmから立ち上がれないという方はロコモ度1と判定されます。
2ステップテストは、できる限り大股で歩いた2歩の距離を、身長で割った値(2ステップ値)を調べます。
2ステップ値が1.1以上1.3未満の方はロコモ度1、0.9以上1.1未満の方はロコモ度2、0.9未満の方はロコモ度3と判定されます。
ロコモ25はからだの痛みや、普段の生活を問う25問の質問票です。
年代別の得点基準が設定されており、自分の年齢に合わせてロコモ度1~3を判定することができます。
各テストの結果、最も障害が進んでいる状態がロコモ度として判定されます。
高齢者や骨折、がん患者さんのロコモティブシンドローム

高齢となり体力に自信がなくなってくると、転倒への恐怖や移動能力の低下が原因で、家庭内にひきこもりがちになります。
すると社会とのつながりが絶たれ、さらに移動能力が低下するという悪循環に陥りがちです。
ロコモはそんな高齢の方を早く発見し、必要な介入をすることで要介護となる方を減らし、健康寿命を長くしようという目的で提唱された用語です。
年齢を重ねること自体はもちろん病気ではありませんが、気づかないうちに危険な状態になっている方が、必要な治療や介入を受けられるように対策を講じるべきです。
高齢の方の運動機能低下は、加齢性の変化を中心とした疾患(変性疾患)が原因となります。
主な疾患として、変形性関節症(膝などの軟骨が減り痛みをおこす)や変形性脊椎症(腰痛や手足のしびれをおこす)があります。
変性疾患を念頭に語られることの多いロコモですが、変性疾患以外にもロコモティブシンドロームになる原因はさまざまな所に隠れています。
骨折とロコモティブシンドローム
骨折は、ロコモティブシンドロームになる原因として、一般的なものです。
また、ロコモティブシンドロームは骨折の原因になるため、お互いに影響しあうものです。
高齢化の影響で骨粗しょう症が原因で起こる骨折は年々増加傾向にあり、大腿骨近位部骨折(足のつけ根の骨折)は年間15万人以上に発生していると言われています。
骨折を起こした後にできるだけ高い運動機能を獲得するために、必要があれば早く骨を固定する手術を受け、積極的なリハビリテーションが実施されます。
骨折治療後に再骨折を起こさないための、骨粗しょう症治療の重要性が指摘されています。
がんとロコモティブシンドローム
私達の2人に1人が生涯に一度は経験する、がん。
がん治療の進歩により、がんは死ぬ病気から、治る病気、付き合っていく病気へと変化しています。
がん患者さんが長生きする時代に、生活の質を向上し維持するために、自分の力で移動することの重要性が注目されています。
この問題を、「がんロコモ」と呼びます。
がん患者さんは、次のいずれかの理由、または複数の理由で運動器に問題を抱えていることがあります。
- がん自体による運動器疾患: 骨への転移や、骨や筋肉に発生するがんによるもの
- がんの治療によって起きる運動器疾患: 動けない期間に起こる筋力低下、骨粗しょう症
- がんと併存する運動器疾患の進行: 変形性関節症などの変性疾患
がんは大きな病気ですから、その治療に集中するべきであるのは言うまでもありません。
しかしその先にある生活を想定して、「がんロコモ」対策を早期から講じていくことが重要です。
他人事ではないかも?若年女性のロコモティブシンドローム

ロコモティブシンドロームと聞いても、若い方にとっては他人事と感じることと思います。
ところが武庫川女子大学栄養学科で行われた、興味深い研究があります。
女子大学生231名に対して、ロコモ度テストを行ったという研究です。
この研究では立ち上がりテスト、2ステップテストを実施し、20歳代の目安値(立ち上がり30cm以下、2ステップ値1.56以上)を達成できるかどうかを調べています。
それによると、なんと4人に1人は目安値を達成できなかったという結果でした。
考察の中で、運動量や食事量が少ない方が達成できないことが多く、筋肉量が少ない可能性が指摘されています。
筋肉量や骨密度は20代がピークと言われており、若いうちにできるだけ筋肉量を増やし、骨密度を高くする対策を意識する必要があると考えられます。
コロナ禍のロコモティブシンドローム
コロナ禍での外出自粛やテレワークの実施により、特に勤労世代の活動時間の減少、座っている時間の増加が報告されています。
ある研究では、活動時間は約3割の減少、座っている時間は約4割増加したと報告されています。
国内においても、複数のアンケートで38-46%の方が「運動不足になる」という回答をしています。
この状況を受けて、WHOは2020年11月、身体活動と座位行動に関しての最新のガイドラインを公表しました。
ガイドラインでは、活動量を増やし筋力トレーニングに積極的に取り組むこと、座っている時間を短くすることが強く推奨され、具体的には以下の3点が挙げられています。
- 座っている時間を長くても1日あたり累積6-8時間までに減らす
- スクリーンの前に座る時間を長くても1日あたり2-4時間までに減らす
- 座っている時間の中断/休止回数を増やす。 座位1時間ごとに最低5分間は立つようにする
運動不足は、ロコモティブシンドロームのきっかけになってしまうかもしれません。
コロナ禍の時代に合わせた対応が必要となってきています。
ロコトレでロコモティブシンドロームの予防、解消を
ロコモティブシンドロームの予防、解消には運動療法が効果的です。
有酸素運動やバランス能力・筋力獲得のための運動が必要と考えられており、日本整形外科学会から、自宅でできる「ロコトレ」が提唱されています。
ここではロコトレの内容を紹介していきます。
ロコトレは次の4種目が基本です。
- 片脚立ち
台などに手をつき、姿勢をまっすぐにして床に足がつかない程度に片脚を上げます。
左右1分間ずつ、1日3回行います。 - スクワット
肩幅より少し足を広げ、つま先を約30度ずつ開きます。
背筋を伸ばし、膝がつま先より前に出ないように、また膝がつま先の方向に向くように注意します。
可能なところまで腰をおろし、上げる運動を繰り返します。
難しい場合は、椅子に腰かけ、机に手をついてゆっくり立ち座り動作を行います。
深呼吸をするペースで5-6回繰り返し、1日3回行います。 - ヒールレイズ
両脚で立った状態でゆっくり踵の上げ下げを行います。
体力に応じて支えを使用し、できるようなら片脚のみでも行います。
10-20回程度を1日2-3セット行います。 - フロントランジ
腰に両手をついて両脚で立ち、片脚をゆっくり前に踏み出します。
太ももが地面と水平になるくらいに腰を下げます。
可能であれば、後ろの踵を床につけてストレッチ効果が得られるようにします。
「ロコモONLINE」では以上の種目が図解されています。
参考にしてください。






